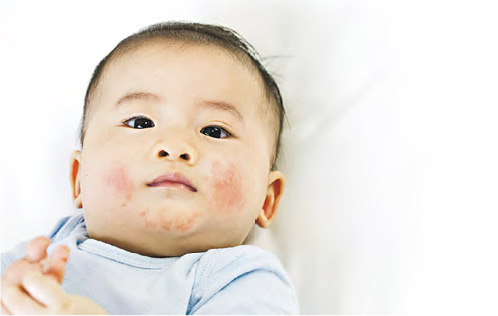
【明報專訊】濕疹,一種令病人、家屬、醫護人員都頭痛不已的慢性皮膚病。坊間對濕疹治療有一堆謬誤和偏方,即使醫生不斷解釋,依然難以去除這些恐懼和心魔——「濕疹好難對付」、「類固醇治標不治本」……
實情是,一旦病發,外用消炎類固醇應早用早着,同時及早找出引發濕疹的因素和發炎形態,避開致病原因。若發覺無助改善病情,濕疹可能不單純是皮膚病,而是系統性免疫系統病。適時轉用其他藥物,濕疹其實可防可控。
濕疹謬誤和偏方眾多,令病人大感煩惱,偏偏在醫生眼中,只要病人去除心魔,聽從醫護指示並給予耐性,控制濕疹一點不難。香港中文大學醫院皮膚及性病科專科醫生盧景勳指出:「治療濕疹,醫生要透過仔細的臨牀問診,了解發病紀錄、發炎形態及發作位置等。」尤其要了解濕疹發炎形態,相當重要,「濕疹只是一個統稱,當中因受刺激物引致的接觸性皮膚炎最為常見,例如主婦手,只要找出誘發因素,避免接觸刺激物,配合藥物,治療相對容易;相反,若與身體免疫系統失衡有關,再加上皮膚天然屏障受損而引致的異位性皮膚炎,由於會反覆發作,相對難處理,特別是同時患有接觸性和異位性皮膚炎的患者」。
中重度患者 需系統性治療
盧景勳指出,醫學界近年在濕疹診斷和藥物治療上都有重大發展,病人若依從治療,根本毋須忍受濕疹帶來的痛苦。「首先治療目標是希望用1至2個月去控制病情,再以3至6個月去維持療效。」對於中、重度濕疹患者而言,外用消炎藥物難以改善病情,需採用系統性治療。「近5至10年發現,病情反覆及難以受控的病人,是由於自身免疫系統中Th2淋巴免疫細胞失衡,這類濕疹已不算是皮膚病,單純外用藥治療,很難徹底處理;這屬系統性的免疫系統病,需以系統性治療藥物治理。」
所謂系統性治療,包括免疫抑制劑、JAK抑制劑和生物製劑。盧景勳解釋,「傳統免疫抑制劑,透過抑壓免疫系統以控制濕疹炎症,但同時降低病人抵抗力,較容易受感染,需長期監察有否副作用,包括檢測白血球及血色素等」;而JAK抑制劑是小分子藥物,能直接進入免疫系統,抑制Th2細胞,以減少發炎性細胞激素的形成,從而改善濕疹,「臨牀治療效果快速,研究證實,近八成病人EASI分數(eczema area and severity index,濕疹面積和嚴重程度指數,詳見「知多啲」)改善至少75%。惟此藥有可能抑制其他T細胞,需要抽血檢查觀察副作用」;至於注射型生物製劑,則透過中和與濕疹相關的發炎因子,從而減少發炎,改善病情,「研究證實,逾七成病人在接受16星期治療後,EASI分數改善至少75%。副作用是針口痛,小部分病人出現結膜炎」。
鼠李糖乳桿菌 減幼兒四成風險
盧景勳強調,控制濕疹除了依從藥物治療外,成功關鍵是靠病人的努力,控制濕疹3大因素包括保護皮膚天然屏障、用藥對付Th2免疫系統細胞,以及維持健康腸道微生態。「近年研究發現,人體免疫系統有七成來自腸道微生態,睡眠質素、飲食及運動等能影響腸道微生態,有助改善濕疹。」此外,目前坊間有不少針對改善濕疹的腸道微生態配方,例如鼠李糖乳桿菌(Lacticaseibacillus rhamnosus),早於20年前已證實,若在嬰幼兒階段服用,有效減低三至四成濕疹發病風險。
九成濕疹患者5歲前發病
成人和兒童治療濕疹有分別,香港中文大學醫院兒科專科醫生韓錦倫指出,濕疹屬於兒童疾病,九成濕疹都在5歲前發病,成人只佔一成。治療原則是「醫得早,醫得好」,因為小朋友皮膚比較嬌嫩,容易醫得好,患處受損情况亦較容易逆轉。相反,若拖延治療,患處皮膚因反覆發作而變得又硬又黑又老化,屆時就很難復元。此外,成人較兒童容易接觸到外來刺激物,接觸性皮膚炎的發病機率亦相對較高。
韓錦倫以家居失火為喻,他說:「家裏火燭,就要救火,就如小朋友皮膚發炎,自然是要盡量滅火。皮膚發炎應當全力消炎,不能斷續用藥,應徹底滅火,不能因為害怕藥物副作用而猶豫不決。」
■知多啲
EASI濕疹分數反映嚴重程度
濕疹是常見慢性病,病情隨天氣、飲食、壓力而反覆。皮膚及性病科專科醫生盧景勳指出,醫生普遍根據EASI來評估患者濕疹嚴重程度及治療效果。
EASI主要針對身體4個區域評估,包括頭部和頸部、軀幹包括生殖器區域、上肢,以及臀部和下肢。醫生記錄患者4區域受濕疹影響的皮膚面積及嚴重程度,包括發紅、增厚/腫脹、抓傷、苔蘚化的強度,然後再按公式得出分數。盧景勳解釋:「濕疹治療目標是希望減少搔癢、發炎等症狀,並持續控制,防止復發,以提升患者生活質素。評估治療是否有效,要與治療前分數比較,EASI分數至少改善75%方為及格。」
■濕疹謬誤
盲目避塗類固醇
持續發炎皮膚「老人化」
病人對類固醇治療的抗拒,歷久不衰,有針對類固醇恐懼症(corticophobia)的研究發現,類固醇恐懼症很普遍,當中以1歲以下的中、重度濕疹病童的父母尤為嚴重。然而,因擔憂類固醇副作用而延誤治療,反而造成更多不良影響。醫生拆解常見謬誤。
1. 長期塗抹類固醇藥膏,皮膚會變乾、硬、黑,甚至生毛。
答:醫學上的外用消炎類固醇,濃度通常是0.05%或0.1%,平均每日塗1至2次,正確使用產生副作用風險低。相比之下,濕疹發作,持續發炎會令患處皮膚「老人化」,變得又硬又厚又黑。不當使用類固醇可導致患處生毛;不過,隨減少用藥和時間,皮膚質素可以得到改善。
2.類固醇藥膏只能治標,搽的時候有用,不搽就好快復發;而且用得愈久,效用愈低。
答:外用類固醇的作用是調節和減低皮膚炎症,若非患處由於長期治療不當而令皮膚變厚變硬,類固醇可以有效消炎。而所謂無法斷尾或經常翻發,主要是由於再遇引致濕疹發作的因素,包括細菌感染,吃了可引發濕疹的食物,接觸到不應接觸的物質,又或環境和氣候的改變,例如秋冬乾燥季節沒有做好保濕,與類固醇效用無關。所以要徹底斷尾,健康生活習慣尤其重要。
3. 忍無可忍,抓到患處出水流血,才迫於無奈使用類固醇藥膏。
答:如果皮膚開始流水流血,已經是嚴重的細菌感染。這時候,一般低濃度類固醇已不足以應付,需要採用更強力的消炎藥物。此外,若發現患處有金黃葡萄球菌感染,一定要先控制好這種細菌,才能修復受損皮膚。
資料來源:
皮膚及性病科專科醫生盧景勳、兒科專科醫生韓錦倫
文:葉凱欣
編輯:王翠麗
美術:謝偉豪
facebook @明報副刊
明報健康網:health.mingpao.com